パーキンソン病治療センター
パーキンソン病治療センター
1.ご挨拶
パーキンソン病は、手がふるえたり、体が硬くなって、動きにくくなる慢性の病気です。さらに運動機能に加えて、精神症状、認知症状、自律神経症状を始めとする多彩な症状も加わる神経疾患です。我が国におけるパーキンソン病患者数は2019年の厚労省の報告では、28.9万人であり、後期高齢者ではその80%を占めています。高齢パーキンソン病患者は進行が早く、薬物効果の不十分例が多くみられ、認知症、転倒、骨折、などの併発症が増えます。当院では2020年11月からパーキンソン病や関連疾患の診療の充実を目指し、各科の専門医、看護師、リハビリ専門職(理学・作業・言語聴覚)、薬剤師、栄養師、ソーシャルワーカー等による専門家を集結させた多職種ケアの実践を目指すために「パーキンソン病治療センター」を設立しました。パーキンソン病治療センターはあらゆる病期において、患者の治療のみでなく、生活の質に焦点を当てた、医療提供のためのアプローチを目指してまいります。また、早期診断、早期治療、手術療法をはじめとしたデバイス療法のみならず、ケアの充実を目指し、患者さんの視点にたったケアを重視できるようにいたします。そのため、各専門家が協力しあって目指すところも多岐にわたります。あらゆる相談に応じてまいりますので、是非、お気軽にご相談ください。

パーキンソン病治療センター
センター長 白石 眞
2.パーキンソン病について
2-1. パーキンソン病とは?
パーキンソン病は、脳内でドーパミンを生成する神経細胞が減少することによって引き起こされる進行性の神経疾患です。ドーパミンは、体の動きを滑らかにする重要な神経伝達物質であり、その不足によって以下(2-3)のような特徴的な症状が現れます。
2-2.発症原因やリスク因子
原因は完全には解明されていませんが、遺伝的要因や環境的要因(農薬や毒素への曝露)が関与していると考えられています。
2-3.主な症状(運動症状、非運動症状)
1.運動症状
- 振戦:手や足が震える(特に安静時に顕著)。
- 筋固縮:筋肉が硬くなり、動きがぎこちなくなる。
- 動作の遅れ(寡動):動きが遅くなる、動き出しが困難になる。
- 姿勢保持障害:バランスを崩しやすく、転倒のリスクが高まる。
2.非運動症状(運動以外の症状)
- 睡眠障害
- 自律神経症状(便秘、低血圧など)
- 抑うつや不安感
- 認知機能の低下
2-4.国内外での患者数や年齢分布
日本における状況
- 患者数の増加:日本では、2020年時点でパーキンソン病の治療を受けている患者は約28万9千人に達しています。これは2017年の16万2千人から急激に増加しており、高齢化が背景にあるとされています。
- 高齢化と未診断の影響:高齢化や診断技術の進歩、平均寿命の延長により、さらに多くの患者が今後発生すると予測されています。
世界における状況
- 世界的な増加:2015年時点で世界全体の患者数は約690万人と推定されていましたが、2040年には約1420万人に倍増すると予測されています。これは人口の増加や寿命延長が主要な要因です。
- パーキンソン病パンデミック:世界規模での急激な増加が「パーキンソン病パンデミック」と表現されることもあります。
2-5.早期発見の重要性
進行性の病気ですが、適切な治療とサポートにより生活の質を向上させることが可能です。早期診断と治療が非常に重要です。
2-6.受診をおすすめするタイミング
当センターでは、パーキンソン病のご相談・お問い合わせを受け付けております。
脳神経内科
【パーキンソン病の治療について】
①治療法の種類
大きく薬物療法と非薬物療法に分けられます。
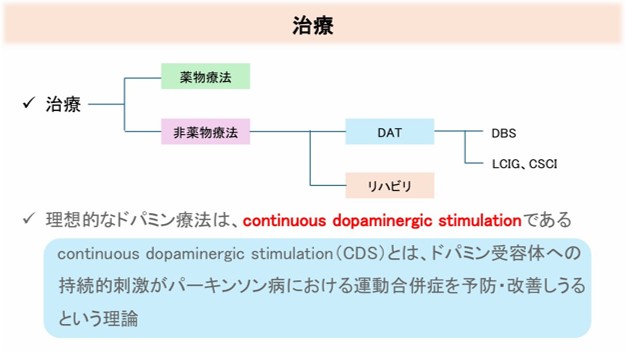
②薬物療法
ドーパミン補充療法、COMT・MAO-B阻害薬など
③非薬物療法
1.外科的治療:脳深部刺激療法(DBS)
➡脳神経外科参照
2.レボドパ/カルビドパ配合経腸用溶液(デュオドーパ®)について
日本では2016年9月から使用が開始されているデバイス補助療法です。
パーキンソン病の治療の主体となるレボドパ製剤を何年も服用し続けていると、薬はよく効くものの飲んで2〜3 時間もすると、効果が長続きせずに効果が薄れる(オフになる)状態が出現します。これを「ウェアリング・オフ(現象)」といいます。 1日のうちで、薬が効いている時間(オン)と効いていない時間(オフ)を何度も繰り返すので、薬剤の頻回内服が必要となります(図1)。この現象を改善する目的ために内視鏡的に胃瘻を作成し、空腸までチューブを挿入します。ポンプを使用して一定速度でレボドパ・カルビドパ製剤を投与します(図2)。主な合併症としては、胃瘻部の疼痛・肉芽の形成や周囲の感染。ポンプやチューブのトラブルがあります。
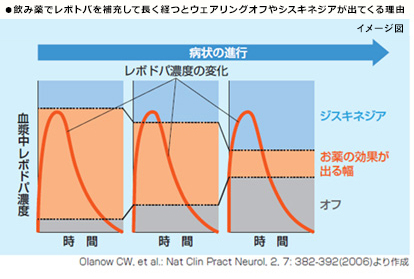
図1
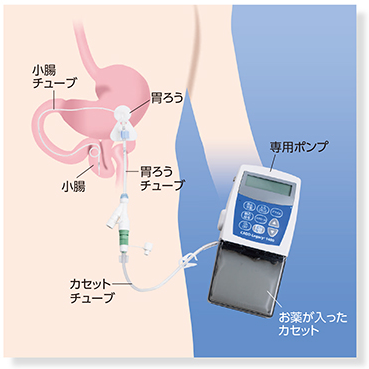
図2
Duodopa.jpより引用
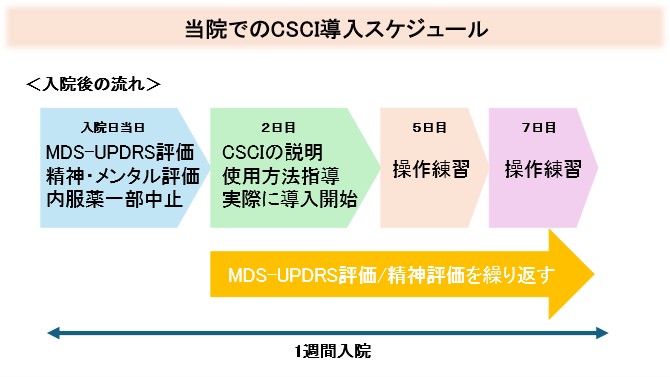
- 3.ホスレボドパ/ホスカルビドパ水和物配合剤持続皮下注(CSCI)
ヴィアレブは、皮下に投与するために開発されたレボドパ含有製剤です。皮下に留置したカニューレ(細くて柔らかい管)を介して、専用の輸液ポンプから切れ目なくヴィアレブを投与します。
ヴィアレブは
- 手術を必要としない持続皮下投与製剤です。
- 専用の輸液ポンプからカニューレを介して、一定量が少量ずつ皮下に注入されます。
- 患者さんの個々のニーズに合わせた用量調整ができます。
【パーキンソン症候群について】
安静時に手が震える、動きが遅い、体が固くなる、歩きが小刻みになり転びやすいという症状をパーキンソニズムといいます。パーキンソン症候群とはパーキンソニズムをきたす疾患の総称です。パーキンソン症候群の原因はパーキンソン病が最多ですが、それ以外にもパーキンソン病の類縁疾患、多発性脳梗塞、慢性硬膜下血腫、薬剤性、精神疾患、脳腫瘍などがあります。パーキンソン病の類縁疾患はパーキンソン症候群の10-15%を占めており、進行性核上性麻痺、多系統萎縮症、大脳皮質変性症が代表的です。パーキンソン病の類縁疾患はパーキンソン病と治療や経過が異なるため、適切な診断を行うことが重要です。しかし、両者の症状や経過は似ており、初期段階では区別することが難しい場合があります。
パーキンソン病の類縁疾患が疑われた場合、有用なのが専門外来での身体診察・問診です。パーキンソン病とパーキンソン病の類縁疾患を明確に区別できる検査は現在まで開発されていないため、パーキンソン病を専門としている医師の診察が望まれます。
専門外来では診察の他に、MRIや核医学検査などの画像検査を補助的に行う場合があります。MRIは脳の構造異常を起こす脳腫瘍、脳梗塞などを除外するために行われ、時にパーキンソン病の類縁疾患を示唆する特徴的な所見がみつかることがあります。核医学検査はごく微量の放射性同位元素を目印としてつけた医薬品を用い、病気の診断を行う検査です。
以下にパーキンソン症候群の代表的な疾患について記載します。
進行性核上性麻痺
パーキンソン病の類縁疾患の中で最も多い疾患で、その頻度は人口10万あたり約18名とパーキンソン病の約1/10です。進行性核上性麻痺とパーキンソン病は体の症状こそ似ていますが発症の機序が異なっており、進行性核上性麻痺はパーキンソン病では見られない異常リン酸化タウ蛋白と呼ばれる構造物が神経細胞に蓄積します。典型的には体の症状の他に眼球が上下に動かしにくい、認知機能の低下、首が後ろに曲がるといった症状を認めますが、複数の病型があり症状や経過は多彩です。薬物治療だけではなく、転倒や転落、嚥下機能の低下に対するケアが重要になります。
多系統萎縮症
本邦における有病率は人口10万あたり約10名と推定されており、進行性核上性麻痺と同様に稀な疾患です。他の疾患では見られない細胞体封入体と呼ばれる異常な蛋白質が神経細胞に蓄積します。歴史的には、目立つ症状によってオリーブ橋小脳萎縮症、線条体黒質変性症、Shy-Drager(シャイドレーガー)症候群と呼ばれていましたが、現在ではいずれも同一の疾患であると考えられるようになり多系統萎縮症で統一されています。パーキンソニズムに加えて、運動失調と呼ばれる症状(呂律がまわらない、ふらふらと酔っ払ったような歩き方になる、手足がなめらかに動かないなど)、自律神経症状(立ち上がった時に意識が遠のく、便秘、尿がでにくい、頻回の尿意など)を認めます。自律神経症状が日常生活を大きく障害するため、現れた症状に即した治療を積極的に行うことが望まれます。
大脳皮質基底核変性症
本邦では人口10万あたり2名と報告されていますが、診断が困難であるため疫学調査が難しい疾患です。進行性核上性麻痺と同じように異常リン酸化タウ蛋白が蓄積しますが、大脳皮質基底核変性症では脳の表面近くや神経核と呼ばれる部位に蓄積します。蓄積した部位によって症状が異なるため、症状は多彩で経過も様々です。典型的な場合、パーキンソン病よりも症状の左右差が顕著で、体がビクッとする、ゆっくりとねじれるなど本人の意思とは無関係な動きを認めます。進行すると筋肉や関節の可動域が制限されるため、ボツリヌス療法を行う場合があります。
※ボツリヌス療法
ボツリヌス菌から得られたボツリヌストキシンを主成分とした薬剤を注射することを、ボツリヌス療法と呼びます。病気によって固くなった筋肉に注射することで、筋肉の緊張をやわらげ症状を緩和します。ボツリヌス菌を注射する訳ではないので感染しません。
| 担当科 | 脳神経内科 |
|---|---|
| 受付方法 | 脳神経内科を受診し、ご相談ください。 |
脳神経外科
パーキンソン病の外科治療(脳深部刺激療法)
パーキンソン病の外科治療はDBS(deep brain stimulation; 脳深部刺激)療法が主体です。手術で良くなられるだろうと判定された患者さんは、特に運動症状が顕著に改善しますので、お困りのOff症状が軽減ないし消失します。
聖マリアンナ医科大学パーキンソン病治療センター外科部門には
- 患者さんご本人が運動症状でお困りである
- ご担当の先生が運動症状治療に難渋している
- Off症状は顕著ではないが、薬物治療のため姿勢異常が悪化している
- 1日5回以上、お薬を内服している
- なんとかギリギリお薬でコントロールができている
- 外科治療に興味がある
この少なくともいずれかであるなら、ぜひ私たちの治療センター外科部門をお訪ねください。パーキンソン病外科治療に供する治療装置の開発も日進月歩です。常に最新の医療機器を導入している一方、外科治療技術の研鑽にも余念がありません。難しいご病気の治療は、内科治療単独・外科治療単独では、いずれも治療能力の限界を超えることができません。本治療センターでの集学的治療により、みなさまに最高のパーキンソン病包括医療を提供すべく日夜活動しています。
| 受付方法 | MSCにて「運動異常症の外科治療外来」をご予約ください。必ずご担当先生の紹介状をお持ちください。 |
|---|---|
| 担当医 |
太組一朗(脳神経外科 教授・パーキンソン病センター副センター長・ニューロモデュレーションセンター長) 松森隆史(脳神経外科 助教) |
| リンク | これまでに担当した患者さんの体験談をご参照ください。 |
神経精神科
パーキンソン病に伴う神経精神症状について
パーキンソン病には幻覚や妄想、うつ状態といった様々な精神症状が、ときに強く生じることが知られています。また、長い経過のなかで認知症も併発しやすいことが知られています。こうした背景をふまえ、パーキンソン病治療センターでは、神経精神科スタッフも診療チームに加わっています。
| 担当科 | 神経精神科、脳神経内科 |
|---|
放射線科
パーキンソン病の画像診断(核医学検査)に関して
パーキンソン病の診断は難しく、通常のCT検査やMRI検査では異常を見つけることができないことが多い病気です。また似たような症状を見せる病気も多く、それぞれに関して治療法が異なりますのでしっかりとした診断が必要です。
核医学検査とは放射性物質を体内に入れて、脳などの機能を診断する検査です。CTやMRIが解剖学的画像を示すのと異なり、機能的画像を標示します。
パーキンソン病の診断で用いられるのは主に次の三つの検査です。
1)脳血流検査
2)ドパミントランスポーター検査
3)ノルアドレナリン受容体検査(MIBG検査)の三つです。
以下それぞれの検査について述べていきます。
脳血流検査(図1)
いわゆる頭の血の巡りを画像化したものです。パーキンソン病でははっきりとした血流のパターンはありませんが、パーキンソン病とよく似た症状を呈するレビー小体病では後頭葉の血流が低下することが、知られています。同時にアルツハイマー病では頭頂葉の一部の血流が低下することが知られています。この検査でパーキンソン病と似た病気の一部を除外する事ができます。
ドパミントランスポーター検査(図2)脳の深いところに基底核と言われる部分があります。ここの機能低下があることがパーキンソン病の一番の原因だと考えられています。この基底核ではドパミンと言われる物質が神経と神経をつなぐ信号の役割をする物質として使われています。この検査ではこの物質がどの程度使われているかを知る事ができます。この検査ではパーキンソン病やレビー小体病で基底核の集積が低下することがわかっており、似たような症状を呈する脳卒中によるパーキンソン症候群などと区別する為に検査が行われています。
ノルアドレナリン受容体検査(MIBG検査)(図3)この検査は頭ではなく、心臓を見ます。パーキンソン病は頭の病気ではないの?何故心臓をみるの?と不思議に思われるかもしれません。心臓が自律神経という神経の支配を受けています。緊張で心臓がどきどきするのはこの自律神経の影響です。パーキンソン病ではこの自律神経にも変性が及ぶことが知られています。このため、パーキンソン病では心臓へのお薬の集まりが低下することが知られています。その他レビー小体病や多系統萎縮症と言った病気でも集積が低下することが知られています。
これら三つの機能画像の組み合わせと臨床症状からパーキンソン病の診断をつけていくのです。
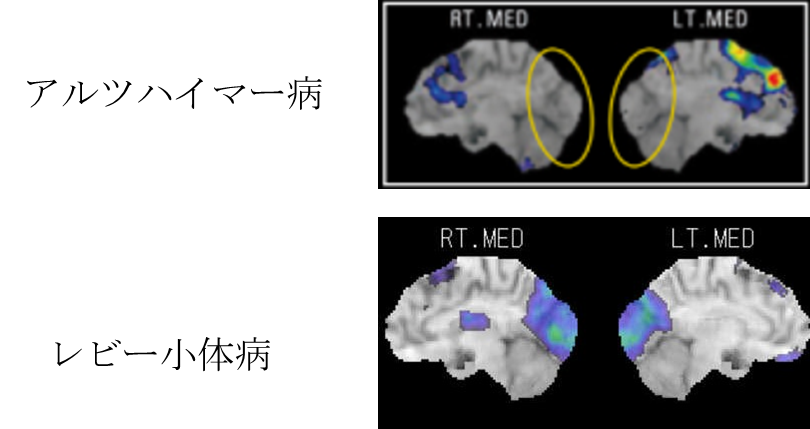
図1 アルツハイマー病とレビー小体病の脳血流検査
図1に正常と比較して血の巡りが低下している場所を赤く示しています。アルツハイマー病では脳のてっぺんよりやや後ろの方の血流低下を認めます。レビー小体病ではアルツハイマー病より後ろの後頭葉と言われる部分の低下を認めます。
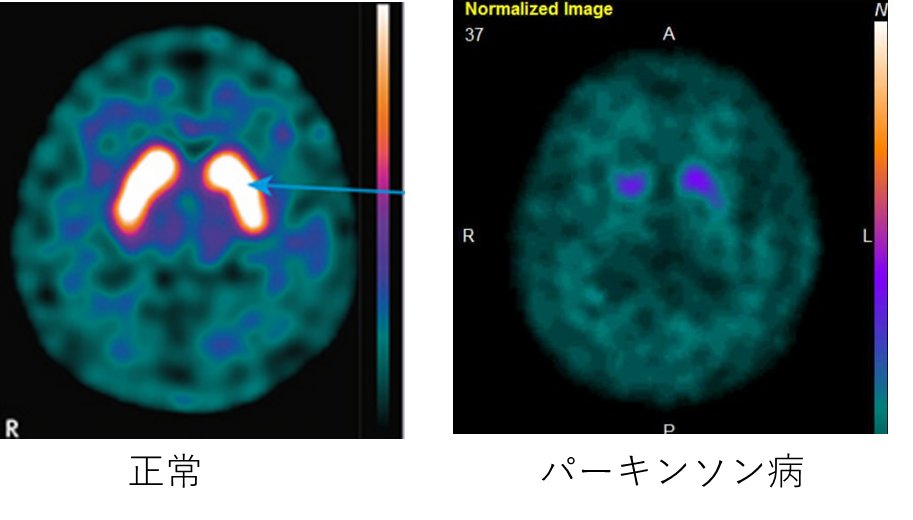
図2 ドパミントランスポーター検査
図2にパーキンソン病と正常の基底核の画像を示します。正常では曲玉状の集積を認めますが、パーキンソン病では点状の集積になっているのがわかります。
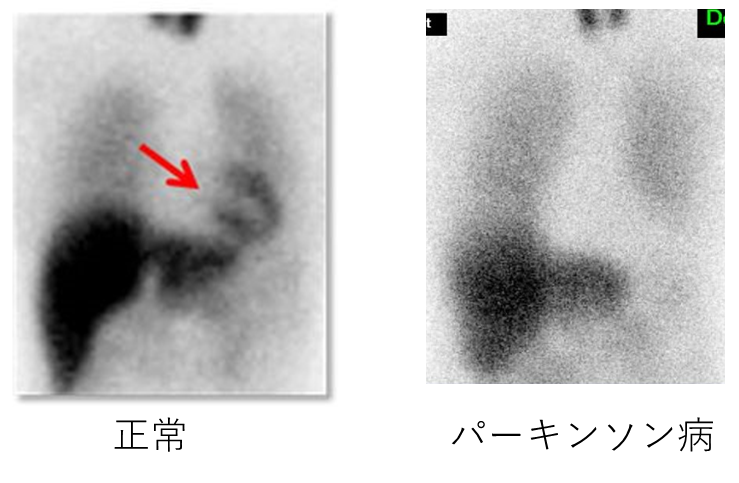
図3 ノルアドレナリン受容体検査(MIBG検査)
図3にパーキンソン病と正常のノルアドレナリン受容体画像を示します。胸のレントゲン写真と同じように胸の正面から撮った画像です。両側の肺にもある程度集積を認めます。画像では真ん中やや右に正常では心臓が写っています。パーキンソン病では心臓が写っていません。
| 受付方法 | 外来より担当医が検査の予約を行います。 |
|---|
リハビリテーション
理学療法 Physical Therapy(PT)
入院中の治療状況に応じて、医師の指示のもと、適宜身体機能評価や運動トレーニングを行い、日常生活動作能力の維持向上を目指します。具体的には、主に下肢筋力トレーニングやストレッチ、自転車エルゴメーターを使用した有酸素運動を中心にリハビリテーションを行っています。患者様それぞれのパーキンソン症状に応じた基本動作トレーニング(寝返りや立ち上がり、歩行など)も行ないます。また、杖の導入など歩行補助具についてのアドバイスも行なっています。

重錘を用いた下肢の筋力トレーニング

自転車エルゴメーターを使用した有酸素運動

平行棒内での歩行練習
廊下で歩行練習
作業療法 Occupational Therapy
上肢筋力トレーニングや肩周囲ならびに体幹のストレッチ等を中心にリハビリテーションを行っています。更に、日常生活上で難しくなってしまった動作、例えば、お箸の操作ができない、文字が小さくなってしまう、トイレへ入るのに時間がかかる、室内でよく転んでしまう、夜間に寝返りが打てない等を多角的に評価し、練習します。バネ付きのお箸やボタンエイドなどの自助具や福祉用具を選定する場合もあります。患者様の「その人らしい」生活の獲得を目指します。

セラバンドを使用した上肢筋力トレーニング

棒体操で良好な姿勢保持の練習

紐結びを用いて指先の細かい動作の練習

自助具(バネ付き箸)を使用したお箸の練習

床に赤線(視覚的キュー)をつけ、トイレに入る練習
言語聴覚療法 Speech Therapy(S T)
主に言語機能や嚥下機能(飲み込み機能)、高次脳機能(生活する上で必要な認知機能や注意機能、遂行機能など)の評価、ならびにトレーニングを行います。言語トレーニングでは発音や発声練習を行い、認知機能課題では注意課題などの脳トレ課題を中心に行います。また、栄養士と連携し、嚥下機能や適切な食形態を評価します。必要であれば画像検査を実施し、詳細な飲み込みの評価を行います。

机上の注意機能検査
以上、リハビリテーションの一部を簡単にご紹介いたしましたが、理学療法士、作業療法士、言語聴覚士は常に連携しながら、医師の指示のもと患者様にとって最適なリハビリテーションを提供しています。
| 担当 | リハビリテーションセンター |
|---|---|
| 受付方法 | 担当医より依頼 |
看護部
- パーキンソン病の治療には、薬物療法・手術療法・リハビリテーション療法が中心です。
私たち外来看護師が関わる主な治療介入は薬物療法の中のアポモルヒネの自己注射患者の指導からサポート、デバイス補助療法(DAT:Device Aided Therapy)の中のレボドパ・カルビドパ経腸療法(LCIG)を行っている患者様の日常生活のサポートです。 - LCIG療法は、薬剤を持続的に空腸内に注入する方法で胃瘻を作成する必要があるため、身体への変化に戸惑う患者様もいます。また、専用ポンプを使用するため機器操作への不安がある患者さんがいらっしゃいます。そのため、治療選択時に医師からの説明を受けた後に補助的に治療の概要を説明し、治療の選択のサポートもさせていただきます。
- 当院でのLCIG療法の導入は2020年12月現在19症例です。
LCIG治療を行っているすべての患者様・家族から診察前に問診を行います。その内容をもとに医師と情報を共有し、日常生活上のアドバイスを行います。また、日中の困った内容やデバイストラブルに関して電話での相談も行っています。私たち看護師が関わることで、少しでも快適に治療が続けられるように活動しています。
| リンク | 外来でのかかわりについての一部を紹介します https://duodopa.jp/pdf/duo_smile/vol5.pdf |
|---|---|
| 担当 | 看護部(外来) |
薬剤部
薬剤師の役割(患者への説明業務など)
パーキンソン病のお薬は、患者さんの状態や症状に応じて選択されます。複数のお薬を組み合わせて使用することもありますので、それぞれのお薬の効果などを理解することが大切です。お薬は飲み薬だけではなく、貼り薬、自己注射などがあります。複数のお薬を併用する場合は飲み合わせについて確認することも必要です。
薬剤師は、お薬の効果、投与の必要性、副作用などの説明を行い、お薬に対する質問や相談に対応します。また、飲み合わせに注意が必要なお薬がある場合は、他のお薬との併用について確認します。
安心して薬物治療を受けられるようにサポートさせていただきます。
| 担当科 | 薬剤部 |
|---|
栄養部
栄養評価、栄養相談について
パーキンソン病患者さんは、一般的に通常より多くのエネルギーを消費すると言われています。「食事量が変わらないのに体重が減ってしまった」という方はいらっしゃるでしょうか?
当院では、通院中のパーキンソン病患者さんに対して、現在の栄養状態の確認を行い、どのような食事や栄養をどのくらいとればよいか、などについて、患者さん個々にあわせた栄養相談を行っています。
栄養評価
現在の食生活状況を確認し、摂取栄養量を推定します。
簡易的な身体計測を行い、現在の体組成の状態を把握します。
必要栄養量を算出し、必要栄養量に対して現在の摂取栄養量が足りているか不足しているか、を判定します。
栄養相談
必要栄養量を確保するための食事内容および食事量について、説明します。
基礎疾患がある患者さんにおいては、疾患の食事療法をふまえた食事内容を説明します。
必要に応じて、食事のタイミングや食形態についてのアドバイスを行います。
パーキンソン病患者さんは、個々の状態にあわせて、定期的に現在の栄養状態の確認ならびに今後の食事のとり方についての栄養相談を行うことが大切です。現在のご自身の栄養面に不安がある方はもちろん、一度、食事のとり方等の確認をされてはいかがでしょうか。栄養相談は医師からの連絡を受けて行っていますので、希望される際は担当の先生に申し出てください。
| 担当 | 栄養部 |
|---|---|
| 受付方法 | 担当医より依頼 |
メディカルサポートセンター
医療福祉相談
医療福祉相談(ソーシャルワーカー)は、パーキンソン病を有する患者さん・ご家族が生活・受診・療養をしていく中で抱える心理的・社会的な課題の相談支援を行います。
具体的には
- 健康保険、医療費助成などの社会保障制度の活用、経済的な相談
- 介護、福祉サービスの活用や在宅療養などの介護保険・障害福祉サービスに関する相談
- 病院、施設などの療養の場に関する相談
- 患者会・家族会、病院以外の相談窓口などの情報に関する相談
- 治療と仕事、介護、家事との両立に関する相談
| 担当部門 | メディカルサポートセンター・医療福祉相談 |
|---|---|
| 受付方法 |
担当医や看護師からの紹介の他、患者さんやご家族から直接の相談も受け付けています。 相談は、できるだけ予約制にさせていただいています。 |
入退院支援
入退院支援部門の看護師は、パーキンソン病を有する患者さん・ご家族が安心して療養生活を送ることができるよう多職種・多機関と協働しながら入退院に関する相談支援を行います。
具体的には
- 入院支援
入院予約となる患者さんが安心した入院生活を送れるように、入院前から患者さんのご様子を聞かせて頂き、病棟看護師や多職種と協働し入院に対する不安の解消を目指し支援しております。 - 退院(居宅療養)支援
退院後の医療処置や介護の方法など、在宅療養に伴う様々な不安に対し看護師がご相談に応じます。また、外来通院中の患者さんに対しても住み慣れた地域で安心して生活が送れるように、在宅療養での不安や療養場所の変更などの相談にも対応しております。
例えば
- 医療機関の相談:在宅診療医、療養病院など紹介してほしい
- 訪問看護ステーションの相談:体調・薬の管理などを相談できる訪問看護を利用したい
- 在宅医療の相談:注射や胃ろう管理などがあり心配
- 医療機器のレンタル、購入相談:在宅酸素・吸引器など
| 担当部門 | メディカルサポートセンター・入退院支援 |
|---|---|
| 受付方法 | 担当医や看護師からの紹介の他、患者さんやご家族から直接の相談も受け付けています。 相談は、できるだけ予約制にさせていただいています。 |
診療科・部門のご案内
-
診療科
-
部門
-
センター
- 救命救急センター
- 夜間急患センター
- リハビリテーションセンター
- 健康診断センター
- 総合周産期母子医療センター
- 生殖医療センター
- 精神療法・ストレスケアセンター
- 腎臓病センター
- 腫瘍センター
- 内視鏡センター
- 超音波センター
- 画像センター
- 放射線治療センター
- 輸血部
- 臨床検査センター
- 手術・IVRセンター
- 集中治療センター
- 中央器材室
認知症(老年精神疾患)治療研究センター
- 統合失調症治療センター
- 呼吸器病センター
- ハートセンター
- 心不全センター
- ハイブリッド心臓大動脈治療センター
- 脳卒中センター
- パーキンソン病治療センター
- 肝疾患医療センター
- 脊椎センター
- 人工関節センター
- こどもセンター
- 内分泌疾患センター
- ゲノム医療推進センター
- 遺伝診療部
- がんゲノム診療部
- 緩和ケアセンター
- 感染症センター
- 糖尿病センター
- てんかんセンター
- 胆道・膵臓病センター
- リウマチ・膠原病生涯治療センター
- 神経内分泌腫瘍センター
- こどものこころセンター
- 骨粗鬆症センター
- 細胞治療センター